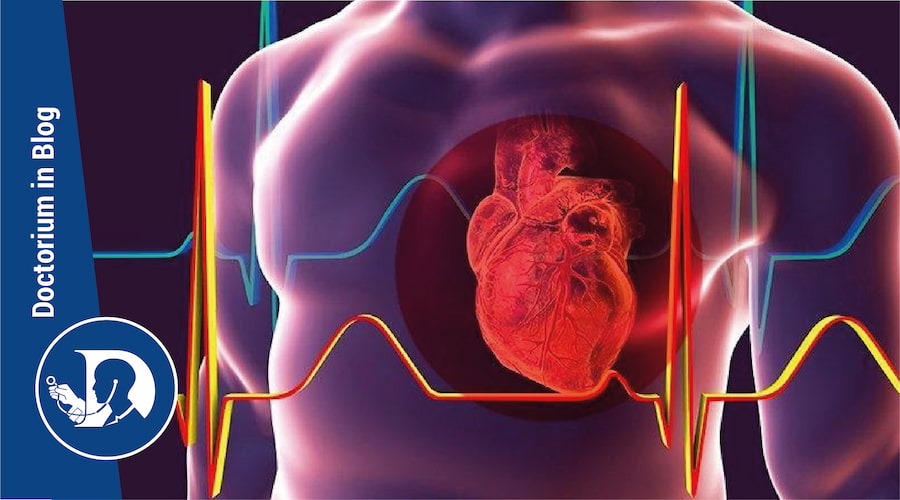
Scompenso cardiaco: cause, sintomi e rischi
16 Dicembre 2021
Hai bisogno di un parere su questa condizione?

Dott.ssa Giada Cardia
30 minuti - 70 € 8 anni di esperienza Specialista in Cardiologia Richiedi una televisita con: Dott.ssa Giada CardiaGarantito in 24 ore! Con questo specialista o un suo collega.
Che cos’è lo scompenso cardiaco
Con il termine scompenso cardiaco si intende quella condizione clinica in cui il cuore non è più in grado di pompare efficacemente il sangue in tutti i distretti corporei. In questa situazione il cuore non riesce quindi più a sopperire alle esigenze dell’organismo. Tutto ciò ha importanti ripercussioni cliniche che vedremo nel nostro articolo. Ci concentreremo inoltre sulle cause alla base di questa patologia complessa che è tra le principali cause di morte in Italia.
Cause di scompenso cardiaco
Spesso l’insufficienza cardiaca è una manifestazione dello stadio terminale di altre forme di cardiopatia, come la cardiopatia ischemica ovvero post infarto del miocardio; la cardiopatia ipertensiva che si sviluppa in seguito al danno cardiaco dovuto all’ipertensione arteriosa; oppure patologie valvolari come la stenosi valvola aortica o mitralica ovvero l’insufficienza valvolare.
Altre cause includono quanto segue:
- Anomalie primarie del muscolo cardiaco note come cardiomiopatie, ad esempio cardiomiopatie dilatative, familiari, peripartum e infiltrative;
- Tossine che danneggiano il muscolo cardiaco, ad esempio, uso di alcol o cocaina, nonché terapie contro il cancro;
- Infiammazioni gravi, come ad esempio miocardite, oppure infezione da HIV che determina AIDS (sindrome da immunodeficienza acquisita) oppure la malattia di Chagas.
Sintomi
Spesso i sintomi non sono evidenti soprattutto se il paziente è allo stadio precoce della malattia. In altre situazioni i sintomi sono particolarmente manifesti perché il cuore non riesce a pompare bene il sangue e organi nobili come per esempio i reni e il cervello ne soffrono. I sintomi che si possono manifestare sono:
- Affanno o dispnea;
- Gonfiore agli arti inferiori e in particolare alle caviglie (segno della fovea positivo);
- Senso di stanchezza perenne;
- Alterazione del sonno a causa di problemi respiratori;
- Inappetenza e gonfiore o dolore addominale;
- Tosse;
- Aumento della minzione notturna;
- Confusione e perdite di memoria.
Come si fa diagnosi
L’insufficienza cardiaca viene diagnosticata attraverso un’attenta anamnesi e l’esame obiettivo, ma vengono spesso eseguiti ulteriori esami diagnostici, tra cui il dosaggio del peptide natriuretico di tipo B e l’esecuzione dell’ecocardiografia.
In generale, i tassi di mortalità a cinque anni continuano a essere stimati al 50% nei paesi ad alto reddito purtroppo. Tutto ciò fa capire la gravità della patologia.
Terapie
Attualmente, la farmacoterapia per l’insufficienza cardiaca ha dimostrato grandi benefici per gli individui che hanno l’insufficienza cardiaca con frazione di eiezione ventricolare sinistra ridotta (frazione di eiezione < 40 percento). I pazienti invece che hanno insufficienza cardiaca con frazione di eiezione conservata (frazione di eiezione ≥ 40%) possono trarre benefici sintomatici dai diuretici per la gestione del volume intravascolare, ma altri farmaci non riescono a migliorare gli esiti clinici. I farmaci che vengono utilizzati sono:
Diuretici: I diuretici agiscono favorendo la perdita di acqua attraverso i reni, aumentando così la produzione di urina e diminuendo il volume intravascolare. Gli effetti indesiderati comuni includono disturbi elettrolitici e anomalie della funzione renale con aumento della creatinemia, in particolare se somministrati a dosi elevate. I diuretici sono un pilastro nel trattamento dell’insufficienza cardiaca riducendo mortalità e ricoveri ospedalieri
Beta-bloccanti: I beta-bloccanti agiscono riducendo gli effetti dello stress neuro-ormonale che si sviluppa dall’insufficienza cardiaca con frazione di eiezione ridotta, aiutando il cuore a rafforzarsi nel tempo. I beta-bloccanti sono diventati parte integrante della farmacoterapia cronica per i pazienti con scompenso cardiaco che hanno una frazione di eiezione ridotta. Diversi studi hanno dimostrato una riduzione della mortalità grazie all’uso dei beta-bloccanti rispetto al placebo.
Inibitori dell’enzima di conversione dell’angiotensina e bloccanti del recettore dell’angiotensina: Gli ACEi sono un’altra parte integrante del regime di farmacoterapia cronica per i pazienti con insufficienza cardiaca che hanno una frazione di eiezione ridotta. I dati di 32 studi che hanno randomizzato 7.205 partecipanti hanno dimostrato una riduzione della mortalità e del rischio di ricoveri per scompenso cardiaco rispetto al placebo. Per i pazienti che non tollerano gli ACEi per via dei loro effetti collaterali, si raccomandano spesso i bloccanti del recettore dell’angiotensina (ARB) ovvero i sartani. La terapia di combinazione con ACEi e ARB non è raccomandata perché è associata ad un aumentato rischio di iperkaliemia, ipotensione e insufficienza renale, senza ridurre la mortalità.
Antagonisti del recettore dei mineralcorticoidi: Una revisione sistematica e una meta-analisi di 19 studi hanno dimostrato una riduzione del 20% della morte per tutte le cause da antagonisti del recettore dei mineralcorticoidi in pazienti con disfunzione sistolica ventricolare sinistra rispetto al placebo.
Digossina: La digossina agisce bloccando le pompe dei canali ionici per migliorare la funzione del cuore. La digossina non ha effetto sulla mortalità. Tuttavia, diversi studi suggeriscono che la digossina riduce i tassi di ospedalizzazione correlati all’insufficienza cardiaca. La digossina ha purtroppo un’elevata frequenza di effetti avversi che ne limita fortemente l’uso diffuso.
Inotropi: Gli inotropi agiscono aumentando la forza e la frequenza di pompaggio del cuore e riducendo la pressione al suo interno in modo che possa pompare più facilmente. Per i pazienti ricoverati con grave disfunzione sistolica ventricolare sinistra e bassa pressione sanguigna attribuibile a bassa gittata cardiaca, si può considerare l’uso a breve termine di inotropi per via endovenosa per preservare la funzione dell’organo terminale. Tuttavia, gli studi non hanno dimostrato miglioramenti negli eventi fatali. Al di fuori di queste condizioni, gli inotropi possono essere dannosi.
Nuovi farmaci: Sabubitril-Valsartan e Glifozine (inibitori SGLT2)
Attualmente esistono nuovi farmaci che si preferiscono a quelli precedenti che hanno costituito e in molti casi costituiscono ancora i capisaldi della terapia dello scompenso.
Infatti, nei pazienti con una storia di sintomi di classe NYHA da II a III e frazione di eiezione ≤40%, clinicamente ben compensati è raccomanda la terapia iniziale con sacubitril-valsartan piuttosto che con un inibitore dell’enzima di conversione dell’angiotensina (ACEi), o con un bloccante del recettore dell’angiotensina II (ARB).
In generale, la terapia con sacubitril-valsartan è indicata nei pazienti che hanno una pressione arteriosa sistolica ≥100 mmHg e che possono permettersi il farmaco in modo affidabile. Altre terapie vasodilatatrici, ad eccezione dei beta bloccanti vasodilatatori e degli antagonisti dei recettori dei mineralcorticoidi (MRA), devono essere interrotte per consentire la terapia con questa nuova molecola.
Un’altra terapia utilizzabile oggi è quella con le glifozine ossia una classe di farmaci utilizzati nel trattamento del diabete di tipo 2 che agiscono inibendo il cotrasportatore 2 sono/glucosio (SGLT-2) e sono quindi anche chiamati inibitori di SGLT-2. Diversi studi hanno dimostrato un beneficio clinico nell’utilizzo di questi farmaci per lo scompenso cardiaco.
Le glifozine non sono indicate o devono essere date con cautela in diversi contesti clinici tra cui:
- Presenza di DM di tipo 1;
- Presenza di diabete mellito di tipo 2 con precedente chetoacidosi diabetica (DKA) o una condizione che predispone alla DKA (inclusa insufficienza pancreatica o dipendenza da droghe o alcol);
- Deplezione di volume o ipotensione sintomatica;
- Malattia renale allo stadio terminale o funzionalità renale in rapido declino;
- Anamnesi di infezioni complicate del tratto urinario o infezioni genito-urinarie.
- Presenza di fattori di rischio per l’amputazione del piede.
Bibliografia
- Garg R, Yusuf S. 1995. “Overview of Randomized Trials of Angiotensin-Converting Enzyme Inhibitors on Mortality and Morbidity in Patients with Heart Failure. Collaborative Group on ACE Inhibitor Trials.” Journal of the American Medical Association 273 (18): 1450–56. doi:10.1001/jama.273.18.1450.
- Gaziano T A. 2005. “Cardiovascular Disease in the Developing World and Its Cost-Effective Management.” Circulation 112 (23): 3547–553.
- Khatibzadeh S, et al., “Worldwide Risk Factors for Heart Failure: A Systematic Review and Pooled Analysis.” International Journal of Cardiology 2012.11.065.
- Kul S, Barbieri A, et al., “Effects of Care Pathways on the In-Hospital Treatment of Heart Failure: A Systematic Review.” BMC Cardiovascular Disorders, 2012;
- Ponikowski P, et al. 2016 ESC Guidelines for the diagnosis and treatment of acute and chronic heart failure: The Task Force for the diagnosis and treatment of acute and chronic heart failure of the European Society of Cardiology (ESC)Developed with the special contribution of the Heart Failure Association (HFA) of the ESC. Eur Heart J 2016;
- Tromp J, et al. A Systematic Review and Network Meta-Analysis of Pharmacological Treatment of Heart Failure With Reduced Ejection Fraction. JACC Heart Fail 2022;
- McMurray JJV, et al. Dapagliflozin in Patients with Heart Failure and Reduced Ejection Fraction. N Engl J Med 2019;
- Zannad F, et al. SGLT2 inhibitors in patients with heart failure with reduced ejection fraction: a meta-analysis of the EMPEROR-Reduced and DAPA-HF trials. Lancet 2020;
- Spertus JA, et al. The SGLT2 inhibitor canagliflozin in heart failure: the CHIEF-HF remote, patient-centered randomized trial. Nat Med 2022;
Hai bisogno di un parere su questa condizione?

Dott.ssa Giada Cardia
30 minuti - 70 € 8 anni di esperienza Specialista in Cardiologia Richiedi una televisita con: Dott.ssa Giada CardiaGarantito in 24 ore! Con questo specialista o un suo collega.

Categorie
- Allergie e intolleranze
- Apparato Urogenitale
- Autismo e Disturbi dello Spettro Autistico
- Benessere Psichico e Salute mentale
- Caduta dei Capelli
- Coronavirus
- Disfunzioni della Tiroide
- Disturbi Alimentari
- Disturbi del Sonno
- Disturbi Gastrointestinali
- Epidemie e pandemie
- Farmaci - Terapie - effetti collaterali
- Malattie Autoimmuni
- Malattie infettive
- Malattie Infiammatorie
- Malattie Respiratorie
- Malattie Reumatiche
- News
- Patologie Cardiovascolari
- Patologie del Piede
- Patologie del Sangue e della Coagulazione
- Patologie del Sistema Nervoso
- Patologie della Pelle
- Patologie Oculari
- Prevenzione e salute
- Problemi Muscoloscheletrici
- Salute dei Bambini
- Salute dell'Anziano
- Salute della Donna
- Telemedicina
- Terapie e Rimedi Naturali
- Terapie Oncologiche
- Viaggi e Salute
- Video
- Vivere con il Diabete


 ggg
ggg